As conjuntivites alérgicas fazem parte das alergias oculares que, de acordo com o último Consenso Latino Americano de Alergia Ocular (2011), é “uma doença inflamatória da superfície ocular, frequentemente recorrente, cujo mecanismo fisiopatológico básico é a hipersensibilidade Tipo I, associada ou não a outros tipos de reação de hipersensibilidade”.
Afetam em torno de 20% da população e suas formas mais frequentes são: conjuntivite sazonal (SAC), conjuntivite perene (PAC), ceratoconjuntivite vernal ou primaveril (VKC) e ceratoconjuntivite atópica (AKC). Quanto à duração, podem ser divididas em: aguda , crônica e recorrente.
O principal sintoma da alergia ocular é o prurido (coceira), é tão importante, que podemos dizer, que se ele não é relatado, devemos pensar em outra patologia. Sensação de ardor, lacrimejamento e queimação são também frequentemente informados. Os sinais principais são: hiperemia, edema conjuntival e palpebral (fig.1), micropapilas tarsais superiores e secreção mucosa. Nos casos mais graves encontramos papilas tarsais gigantes (> 1mm) (fig.2), papilas limbar (fig.3), pontos de Horner-Trantas (fig.4) e úlceras de córnea (úlceras em escudo) (fig.5).
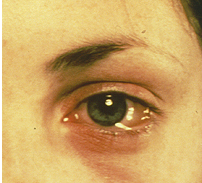
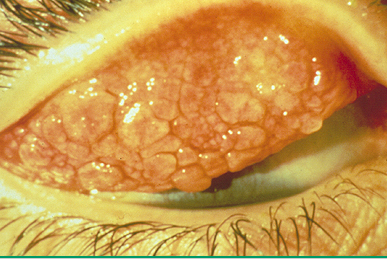
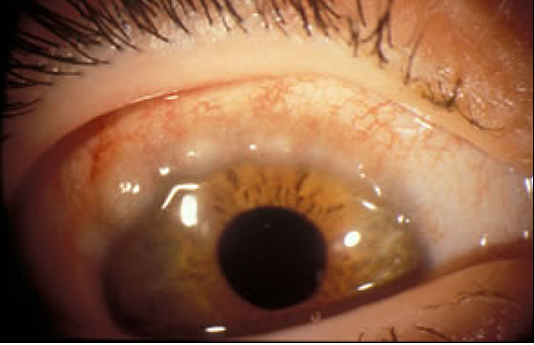
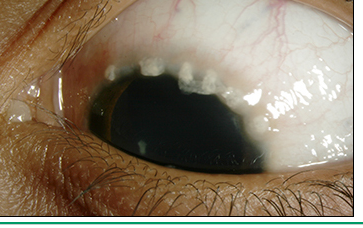
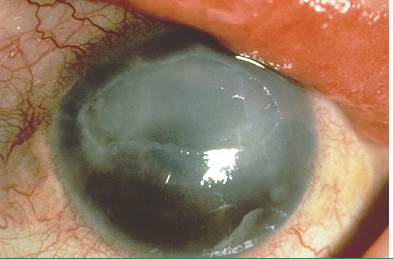
É uma patologia caracteristicamente bilateral, mas com assimetria de intensidade. A associação com outras formas de alergia é um padrão, sendo a rinite a mais frequente (rinoconjuntivite alérgica).
O diagnóstico é principalmente clínico, feito no consultório oftalmológico, com auxilio da lâmpada de fenda, fluoresceína e outros corantes. Pesquisas de eosinófilos no raspado conjuntival, citologia de impressão, dosagem de IgE sanguíneo e de histamina e triptase na lágrima são recursos mais utilizados em pesquisa.
Conjuntivite Sazonal (SAC)
Ocorre em indivíduos previamente sensibilizados, quando em contato novamente com o (os) alérgeno(s) desencadeante(s), esse(s) se liga(m) à IgE específica presas à parede de mastócitos conjuntivais, causando sua degranulação com liberação da cascata de mediadores alérgicos e inflamatórios.
É a forma mais comum de alergia ocular, mas muitas vezes a sintomatologia é branda, autolimitada, resolvendo os episódios sem necessidade de ajuda médica. É frequentemente desencadeada por fatores externos (outdoor) como pólen e gramíneas, variando durante as estações do ano, verão, primavera e outono.
É caracterizada por hiperemia, prurido, podendo evoluir para quemose conjuntival, afetando crianças, jovens e adultos.
Conjuntivites Perenes (PAC)
As Perenes tem apresentação clínica muito semelhante às sazonais, porém são crônicas, ocorrendo durante todo o ano, com curtos períodos de tranquilidade.
São causadas por fatores domésticos (indoor), como ácaros, poeira, mofo e pelos de animais.
Ceratoconjuntivite Vernal (VKC)
Forma mais agressiva do que as anteriores porque além de agredir a conjuntiva, compromete a córnea e as pálpebras (principalmente o tarso superior), podendo levar à baixa de acuidade visual definitiva ou de difícil solução.
Além da hipersensibilidade tipo I, a tipo IV também parece estar envolvida no processo. A cadeia inflamatória desencadeada pela degranulação de mastócitos associada a outros mecanismos envolvendo respostas mediadas por linfócitos Th2, IgG, basófilos e hipersensibilidade tardia, é extremamente agressiva e prolongada.
Atinge mais meninos (3,2:1) do que meninas, geralmente inicia-se antes dos 10 anos de idade, estendendo-se até adolescência. Típica de países quentes, secos e clima subtropical, sendo rara nos países frios.
Frequentemente convive com outras atopias, principalmente asma e rinite, desencadeadas por pólen (mais comum), ácaros, fungos e epitélio de animais. Além do prurido, outros queixas e achados clínicos completam o quadro: fotofobia, secreção mucosa, lacrimejamento, queimação, sensação de corpo estranho, dor e piora da acuidade visual.
No exame ocular podemos encontrar papilas tarsais superiores e limbares gigantes (>1 mm), limbo gelatinoso, pontos de Horner-Trantas (pontos elevados e esbranquiçados formados por eosinófilos degenerados e restos de células epiteliais), ceratite puncttata e úlceras em escudo.
A associação com ceratocone está demonstrada amplamente na literatura.
Ceratoconjuntivite Atópica (AKC)
Inflamação crônica, bilateral da conjuntiva e pálpebras, associada à dermatite atópica. Diferentemente das anteriores, é mais frequente em homens com mais de 40 anos, atópicos, desencadeada após exposição a ácaros e pelos de animais.
Como a VCK, as hipersensibilidades tipo I e IV são responsáveis pelas agressões oculares e palpebrais, desencadeando prurido, lacrimejamento, visão embaçada, fotofobia, espessamento e descamação palpebral, madarose ciliar e de sobrancelha. O ceratocone também é mais frequente nesses pacientes.
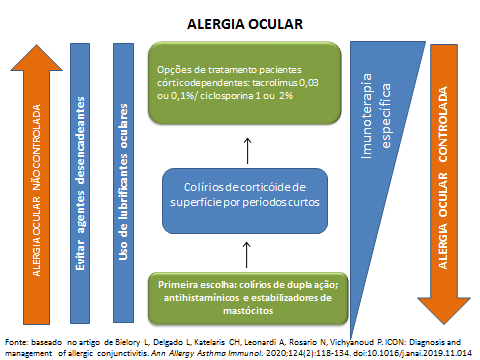
Tratamento geral
- Evitar coçar os olhos (degranulação mecânica dos mastócitos e aumentam a chances de ceratocone);
- Compressas frias (melhora do edema e do prurido);
- Uso de lágrimas artificiais (diluir e remover os alérgenos);
- Evitar ou diminuir o contato com os alérgenos conhecidos.
Tratamento tópico e sistêmico
- Anti-histamínicos: Emedastina, pouco eficaz, quando usado isoladamente.
- Estabilizadores de mastócitos: cromoglicato de sódio, nedocromil e lodoxamide. Levam de 5 a 14 dias para atingirem o pico de ação, uso de 6/6h.
- Estabilizadores de mastócitos e anti-histamínicos (colírios de dupla ação): drogas de escolha para o tratamento das conjuntivites sazonais e perenes. Como opções, temos: olopatadine, alcaftadine, epinastina, cetotifeno. Além de atuarem em mais de uma fase do ciclo alérgico, a posologia é mais prática (1 gota de 12/12h ou 1 vez ao dia) e o início da ação ocorre após minutos da instilação.
- Anti-inflamatórios não esteroides: menos potentes do que os anti-histamínicos , mas estão indicados nos casos que o quadro inflamatório é importante ( geralmente nas VKC e AKC).
- Anti-inflamatórios esteroides: extremamente eficientes, porém devem ser usados apenas nos casos refratários às drogas de dupla ação, mais comumente as VKC e AKC, pela possibilidade de causar glaucoma e catarata. Quando indicados, a preferência é pelos chamados “esteroides de superfície ou soft steroids”; loteprednol e fluormetolona, pela baixa penetração na câmara anterior, consequentemente com menor risco de glaucoma e catarata. Iniciar com dose de 4x /dia reduzindo gradativamente.
- Anti-histamínicos orais: comparados com os tópicos, demoram mais para agir e são menos efetivos.
- Imunomoduladores: usados em associação aos corticoides ou na tentativa de substituição dos mesmos naqueles casos graves, corticoide dependentes. Ciclosporina e tracrolimus são inibidores da calcineurina, têm ação semelhante aos corticoides, porém sem casar glaucoma ou catarata. Seu uso tópico para ceratoconjuntivite ainda não está liberado nos EUA e Europa, faltando ainda definição de concentração e posologia. No Japão já são liberados para casos graves de ceratoconjuntivite. No Brasil já foram publicados vários trabalhos usando ciclosporina colírio 1 ou 2% e tacrolimus 0,1 ou 0,03% na forma de colírio e pomada, com bons resultados, mas ainda permanecem em estudos.
- Imunoterapia: a eficácia de imunoterapia subcutânea é bem estabelecida para a atopia de modo geral, sendo válida como tratamento complementar para as conjuntivites. O uso sublingual também tem demonstrado melhora dos sintomas oculares. As melhores respostas são encontradas nos casos IgE mediados e quando se identifica o agente desencadeante. A avaliação por um alergologista é muito importante para se traçar um perfil alérgico do paciente através de testes cutâneos (prick teste) ou sanguíneos. Com esse conhecimento, o paciente e os familiares poderão evitar os alérgenos causadores, melhorando muito o resultado do tratamento.
*Artigo publicado por Pedro Paulo Reis – Oftalmologista associado à SMO.

